糖尿病とは?
 40歳以上の4人に1人と言われている糖尿病。糖尿病は血液中の血糖値が高くなりすぎる病気です。症状はほとんどありませんが、進行すると動脈硬化が進み、脳卒中や狭心症、心筋梗塞になりやすくなります。
40歳以上の4人に1人と言われている糖尿病。糖尿病は血液中の血糖値が高くなりすぎる病気です。症状はほとんどありませんが、進行すると動脈硬化が進み、脳卒中や狭心症、心筋梗塞になりやすくなります。
インスリンの働きとは?
食事によって腸から吸収されたブドウ糖は血液の中に入ります。その後膵臓からインスリンというホルモンが分泌されます。インスリンは細胞のドアを開ける鍵のような役割を果たしており、このインスリンがないとブドウ糖は細胞内に入ることができません。インスリンにより血液中のブドウ糖は速やかに細胞内に入り、エネルギー源として、筋肉を動かしたり、脳を働かせたりします。
糖尿病ではインスリンが十分に働かなくなり、血糖を細胞内に取り込めなくなるため血液中に血糖があふれかえってしまい、血糖値がいつも高い状態になります。その原因として2つあります。
- インスリン分泌低下
膵臓の機能低下によって、インスリンが十分量作られなくなってしまう状態です。 - インスリン抵抗性
内臓脂肪からインスリンを効きづらくする物質が分泌され、インスリンが分泌されていても、反応が悪くなってしまう状態です。
症状は?
初期の段階では自覚症状がないことが多く、症状が出るとしてもごく軽度のものになります。
末梢神経の障害によって足に痛みやしびれが出てきます。進行すると手にも手の指にも同様に現れてきます。
神経障害や活性酸素によって血管障害が生じることで勃起するための血流が阻害され勃起不全になりやすくなります。
血液中の糖を外に出そうとして尿が多く作られるため頻尿や多尿になります。汗も多くかきやすくなります。また水分が失われるため喉の渇きも強くなります。
糖尿病には三大合併症があり、神経障害、網膜症、腎症の順番に出現します。
1 神経障害
高血糖によって神経が障害されることで起こります。足や手のしびれ、痛み。神経が麻痺して痛みや熱さに鈍くなります。腸の働きが乱れるため下痢や便秘を繰り返します。血圧の調節が難しくなり立ちくらみが生じやすくなります。また通常であれば心筋梗塞では胸の痛みが出ますが、痛みを感じる神経が悪くなっていると心筋梗塞を発症していても症状が出にくくなります。そのため心臓の血管の評価を行うと症状はなくても冠動脈3本とも狭くなっていたり詰まっていたりする無症候性心筋虚血に陥っている場合があります。
2 網膜症
網膜とは目の奥に広がっている部分で、瞳孔を通って綿お腹に入った光が焦点を結ぶところです。網膜には細かい血管が張り巡らされていますが、高血糖によるこれらの血管が障害されることで生じます。
- 単純性網膜症
網膜の血管から血液の成分が染み出して、網膜に斑点のようなシミを作ったりしますが症状はありません。 - 増殖前網膜症
網膜の血管の一部が詰まり、血液が流れていない部分が生じた段階ですが、自覚症状はありません。レーザー治療などで病態を安定させます。 - 増殖網膜症
血液の流れていない網膜に新しい血管がのびてきます。この新しくできた血管が眼底出血や網膜剥離の原因となって、視覚障害を引き起こすことがあります。
3 腎症
腎臓は血液中の不要なものを、細い血管の集合体である糸球体と呼ばれる部分で濾過して排泄しています。高血糖では糸球体内の細い血管が障害され糖尿病腎症が生じると、血液をきれいにする働きが低下します。透析による治療が開始される方の約4割が糖尿病性腎症によるものであり、透析導入の1番の原因となっております。
糖尿病の種類は?
| 1型糖尿病 | 2型糖尿病 | |
|---|---|---|
| 特徴 | 膵臓でインスリンを作るβ細胞が壊れてしまうため、インスリンが膵臓でほとんど分泌されなくなることで発症 | 生活習慣や遺伝的な影響で、インスリンが出にくくなったり、インスリンが効きにくくなり発症する |
| 割合 | 5%程度 | 90%以上 |
| 発症年齢 | 若年に多い | 中高年に多い |
| 発症の仕方 | 急激に症状が現れて、悪化も急激 | 症状が現れないこともあり、気が付かないうちにゆっくり進行する |
| 体型 | 痩せ型が多い | 肥満型が多い |
| 原因 | 自己免疫によってβ細胞が壊される免疫異常 | 食べ過ぎや運動不足などの生活習慣や遺伝的な影響 |
| 治療 | インスリン注射 | 食事療法、運動療法、薬物療法 |
糖尿病の診断は?
血糖値とHbA1c(ヘモグロビンエーワンシー)を用いて診断します。
血糖値は採血した時点での血糖の濃度を表します。HbA1cは過去1ヶ月の血糖値の推移を反映します。
| 基準値 | |
|---|---|
| 空腹時血糖 | 70〜109mg/dL |
| HbA1c | 4.6〜6.2% |
糖尿病型
- 血糖値(空腹時≧126mg/dL、OGTT 2時間値≧200mg/dL、随時≧200mg/dLのいずれか)
- HbA1c≧6.5%
糖尿病型を2回確認(1回は必ず血糖値で確認する)できれば糖尿病と診断します。
血糖値のみ糖尿病型でも典型的な症状があったり、糖尿病網膜症があった場合には糖尿病の診断になります。A1cが6.5未満でも血糖値だけ2回連続で糖尿病型となった場合にも糖尿病となります。
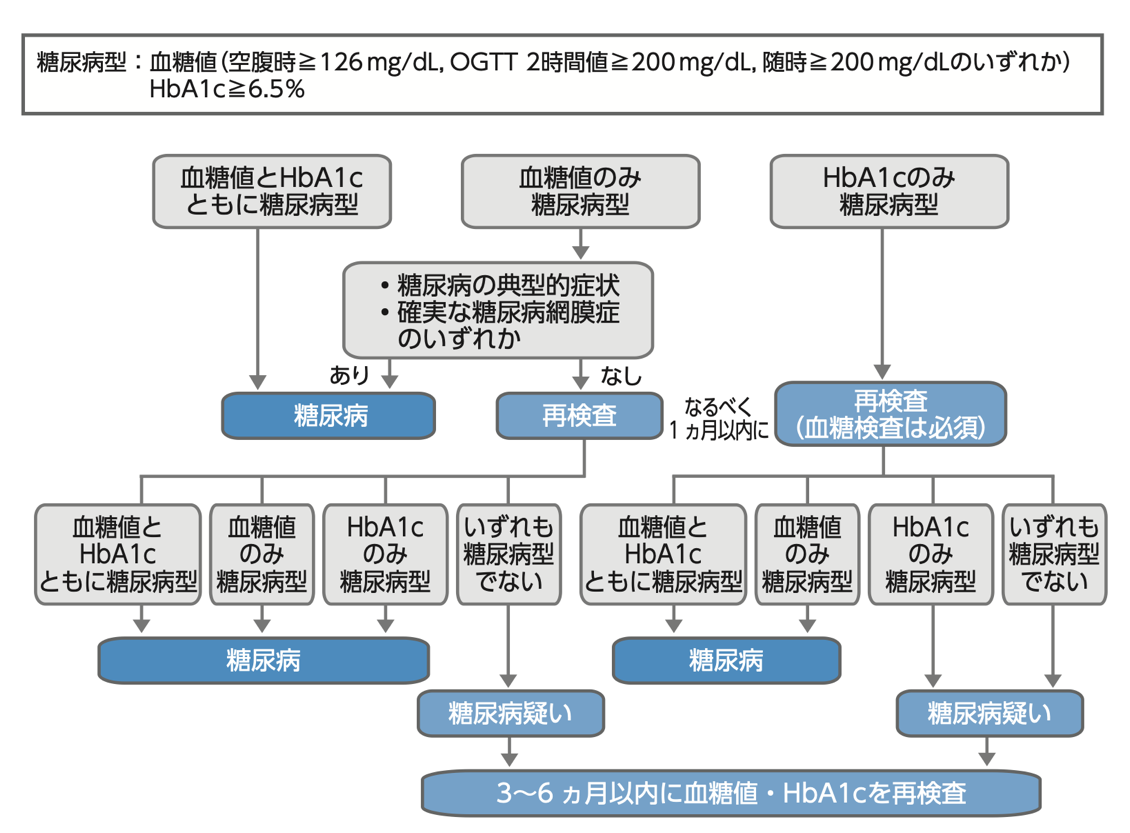
糖尿病診療ガイドライン2024より
出典:https://www.jds.or.jp/uploads/files/publications/gl2024/01.pdf
インスリン分泌能の検査は?
Cペプチド値
(C peptide reactivity : CPR)
Cペプチドはインスリンと同量で血中に分泌されるペプチドであり、糖尿病患者さんにおける内因性インスリン分泌能の評価、特に経時的なインスリン分泌能の変化やインスリン依存状態/非依存状態の目安として用いられます。空腹時血中Cペプチド値が0.6ng/mL未満、24時間尿中ペプチド値が20μg/日であれば、インスリン依存状態の可能性が高くになります。ただし腎機能が悪い場合には正確な評価は困難になります。
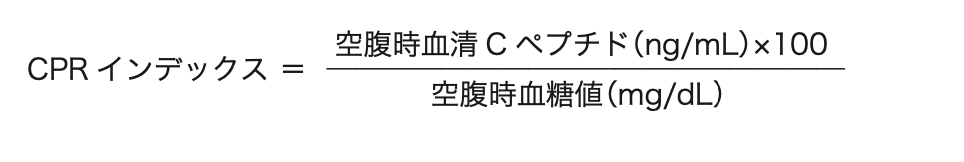
CPRインデックス
CPRインデックスは、空腹時のCペプチド値を血糖値で補正することで求められるインスリン分泌の指標であり、CPRインデックスが0.8〜1.0以下ではインスリン療法を要することが多いとの報告がなされています。
インスリン抵抗性の検査は?
空腹時血中インスリン値
インスリン抵抗性の最も簡便な指標は空腹時血中インスリン値であり、早朝空腹時血中インスリン値が15μU/mL以上を示す場合にはインスリン抵抗性の存在が考えられます。内因性インスリン分泌の低下している患者では有効な指標とはなりません。
HOMA-IR
(Homeostasis model assessment of insulin resistance)
インスリン抵抗性の簡便な指標の一つとして、早朝空腹時の血中インスリン値と血糖値から求められるHOMA-IRがある。

HOMA-IRが1.6以下の場合は正常、2.5以上の場合インスリン抵抗性ありと判定する。ただし血糖値が140mg/dLを超える場合やインスリン療法中の患者さんでは正確に評価ができません。
治療方法は?
インスリンの絶対的・相対的適応かどうか判断します。インスリンが必要であればインスリン導入します。
必要なければ以下参考にして目標のHbA1c値を決定します。

熊本宣言2013より
出典:https://fa.kyorin.co.jp/jds/uploads/kumamoto2013.pdf

日本糖尿病学会 高齢者糖尿病の血糖コントロール目標についてより
出典:https://www.jds.or.jp/modules/important/index.php?content_id=66
目標値を定めたら、病態に応じて薬剤選択を行います。非肥満か肥満かインスリン分泌不全かインスリン抵抗性か、また合併疾患によっても薬は変わります。慢性腎臓病があれば腎保護作用のあるSGLT2阻害薬、GLP-1受容体作動薬、心不全があればSGLT2阻害薬、心血管疾患があればSGLT2阻害薬、GLP-1受容体作動薬を用いることが多くにあります。
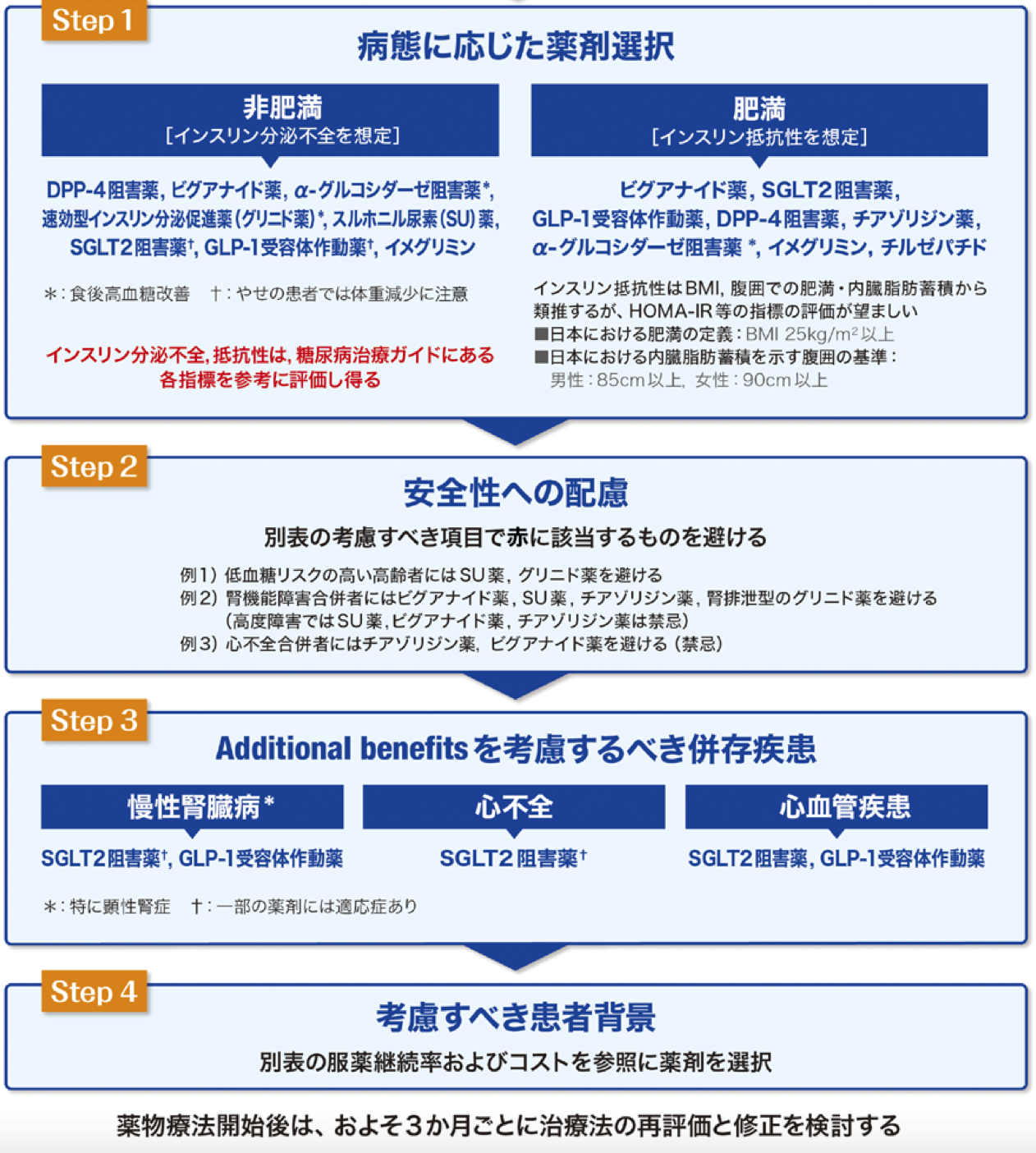
糖尿病学会ガイドライン2024 2型糖尿病の薬物療法のアルゴリズムより
出典:https://www.jds.or.jp/uploads/files/article/tonyobyo/66_715.pdf











